0
В большинстве случаев принципы проведения анестезии при экстренных оперативных вмешательствах на органах брюшной полости являются общими для всех пациентов и не зависят от возраста и возможностей лечебного учреждения.
В свете данного положения, особое внимание в статье обращается на:
♦ оценку и поддержание проходимости дыхательных путей
♦ дыхание
♦ кровообращение
♦ препараты
♦ оборудование
♦ жидкости и электролиты
Основное внимание в лекции уделено вопросам общей анестезии, но в то же время даются комментарии по использованию того или иного вида региональной анестезии, которая в отдельных случаях может стать методом выбора.
Анестезиолог и операция
При подготовке пациента к анестезии анестезиолог должен учитывать не только состояние пациента и характер предполагаемого оперативного вмешательства, но также наличие собственного опыта, доступность необходимого оборудования и анестетиков.
Анестезиолог должен принять во внимание опытность хирурга и квалификацию сестры-анестезиста. Проверьте подачу кислорода, работу электроотсоса и электропитание. Все это важно сделать перед началом анестезии.
Подготовка к проведению анестезии
В операционной все должно быть готово к неотложной помощи и реанимационным мероприятиям, чтобы анестезиолог не тратил напрасно время в поисках оборудования, использованного накануне. Все необходимое оборудование проверяется и готовится заранее (Таблица "Проверьте перед анестезией").
| ♦ Поток свежего газа |
| ♦ Наличие ингаляционного анестетика |
| ♦ Наличие внутривенных анестетиков |
| ♦ Дыхательный контур |
| ♦ Абсорбер углекислого газа |
| ♦ Оборудование для поддержания проходимости дыхательных путей и интубации |
| ♦ Наркозный аппарат |
| ♦ Оборудование для внутривенного введения жидкостей |
| ♦ Мониторинг |
| ♦ Препараты для реанимационных мероприятий |
| ♦ Дефибриллятор |
♦ Поток свежего газа - воздуха или кислорода. Если это кислород, то какой его запас имеется в наличии - в баллоне в операционной или на центральной станции?
♦ Используемые газы - будет ли использоваться закись азота? Или же основным анестетиком будет эфир? Или галотан, энфлюран, изофлюран, севофлюран? Наполнен ли испаритель и хорошо ли он работает? Доступен ли дополнительный анестетик?
♦ Дыхательный контур - имеет адсорбер углекислого газа или нет? Если да, свежая ли натронная известь в нем? Нет ли повреждений и утечки контура?
♦ Оборудование для поддержания проходимости дыхательных путей и интубации (Рисунок "Оборудование для поддержания проходимости дыхательных путей", Таблица "Оборудование для поддержания проходимости дыхательных путей") - проверьте наличие воздуховодов различных типов и размеров оро- и назофарингеальных, эндотрахеальных трубок, проводников и бужей для них, ларингеальных масок. Есть ли шприц, зажим, пластырь, щипцы Мэгилла, оборудование для вентиляции при трудной интубации? Имеется ли набор для экстренной крикотиреотомии? Хорошо ли работает электроотсос?
| ♦ Электроотсос |
| ♦ Оро- и назофарингеальные воздуховоды |
| ♦ Ларингоскоп |
| ♦ Эндотрахеальные трубки |
| ♦ Шприц / зажим / пластырь |
| ♦ Проводник / стилет |
| ♦ Буж |
| ♦ Щипцы Мэгилла |
| ♦ Ларингеальная маска |
| ♦ Набор для крикотиреотомии |
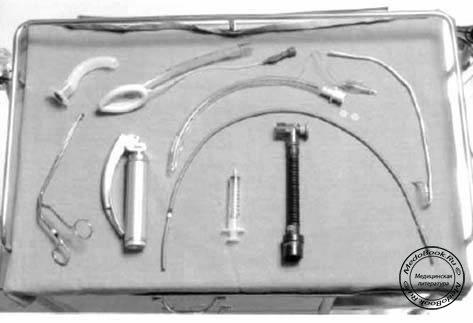
Оборудование для поддержания проходимости дыхательных путей
♦ Наркозный аппарат и оборудование для неотложной дыхательной реанимации - лицевые маски различных типов и размеров? Какой тип контура? Есть ли в запасе мешок Амбу? Инструментарий для экстренной пункции и дренирования плевральной полости при напряженном пневмотораксе? Наличие вентилятора для длительных операций?
♦ Оборудование для внутривенного введения жидкостей - наличие шприцов, игл, катетеров для периферических и центральных вен, доступность кристаллоидных и коллоидных растворов, аппаратуры для введения жидкости под давлением и ее согревания.
♦ Другое оборудование - какое оборудование является доступным для согревания или охлаждения пациента? Каким образом будет проводиться мониторинг?
Рекомендуемый стандарт мониторинга при анестезии
◊ Клинический контроль анестезиологом за пациентом, течением операции и оборудованием
◊ Пульс, артериальное давление, цвет и влажность кожного покрова, "симптом пятна" как показатель микроциркуляции
◊ Экскурсия грудной клетки, дыхательные шумы
◊ Размер зрачка, слезотечение
◊ Температура, темп диуреза
◊ Пульсоксиметрия (наиболее важный вид аппаратного мониторинга)
◊ Капнография (второй по значимости вид мониторинга)
◊ ЭКГ (третий по значимости вид мониторинга)
◊ Давление в дыхательных путях, дыхательный и минутный объемы
◊ Сахар крови, уровень гемоглобина, газы крови
◊ Центральное венозное давление (ЦВД)
◊ Стимулятор нерва
◊ Дефибриллятор
Имеется ли все оборудование соответствующего типа и размера для детей?
♦ Препараты.
Их настолько много, что выбор между ними зачастую основан на конкретной ситуации. Один и тот же препарат для одного пациента может быть весьма полезным в одном случае и стать опасным для него же в другой ситуации.
♦ Внутривенные анестетики.
Тиопентал - наиболее часто используемый для вводного наркоза анестетик во всем мире. В некоторых странах предпочтение отдают кетамину или пропофолу (Таблица "Внутривенные анестетики").
| Препарат | Начальная доза | Начало действия | Продолжительность |
| Тиопентал | 4-5 мг/кг | 20-30 сек | 5-10 мин |
| Пропофол | 1,5-2,5 мг/кг | 1-2 мин | 5-10 мин |
| Мидазолам | 0,01-0,1 мг/кг | 2-4 мин | 1-2 ч |
| Диазепам | 0,02-0,2 мг/кг | 3-6 мин | 4-8 ч |
| Фентанил | 1-1,5 мкг/кг | 1-4 мин | 2-3 ч |
| Морфин | 0,05-0,15 мг/кг | 3-10 мин | 2-3 ч |
| Петидин | 0,5-1,5 мг/кг | 2-5 мин | 2-3 ч |
| Кетамин | 1-2 мг/кг | 20-30 сек | 5-10 мин |
♦ Ингаляционные анестетики.
Обычно это галотан и эфир в одних странах, энфлюран, изофлюран или севофлюран - в других (Таблица "Ингаляционные анестетики").
| Препарат | МАК | Рабочая концентрация | Коэффициент кровь/ воздух | Растворимость в воде и липидах |
| Эфир | 1,92 | 2-15% | 12 | 3 |
| Галотан | 0,76 | 0,5-3% | 2,3 | 220 |
| Энфлюран | 1,68 | 1-6% | 1,9 | 120 |
| Изофлюран | 1,15 | 1-4% | 1,4 | 120 |
| Севофлюран | 2 | 1-6% | 0,69 | 53 |
| Закись азота | 104 | 70% | 0,47 | 2,2 |
♦ Гипнотики.
Диазепам применяется часто, но в схеме анестезии предпочтительнее использовать мидазолам из-за его более быстрого начала и короткой продолжительности действия.
♦ Опиоиды.
Морфин все еще широко используется. Из-за короткой продолжительности действия фентанил становится более выигрышным препаратом при анестезии.
♦ Неопиоидные анальгетики.
Хорошо зарекомендовали себя парацетамол или индометацин в свечах.
♦ Миорелаксанты.
Суксаметоний до сих пор остается препаратом выбора в экстренной анестезиологии. На сегодняшний день доступно множество недеполяризующих миорелаксантов короткой, средней продолжительности или длительного действия. Все они имеют свои определенные преимущества и недостатки. В большинстве стран на смену панкурониуму уже приходят векурониум, атракуриум и рокурониум. В некоторых же странах все еще используются такие препараты, как d-тубокурарин, алкурониум и галламин (Таблица "Миорелаксанты").
| Препарат | Начальная доза (мг/кг) | Продолжительность действия (мин) |
| d-Тубокурарин | 0,5 | 25-30 |
| Алкурониум | 0,3 | 20-25 |
| Галламин | 1-2 | 20-30 |
| Панкурониум | 0,1 | 30-45 |
| Векурониум | 0,1 | 15-20 |
| Атракуриум | 0,5 | 20-25 |
| Цисатракуриум | 0,15 | 20-25 |
| Мивакуриум | 0,2 | 10-20 |
| Рокурониум | 0,6 | 20-30 |
| Суксаметониум | 1-1,5 | 3-5 |
♦ Другими необходимыми препаратами являются атропин, неостигмин, адреналин, эфедрин, антигипертензивные средства, бронходилататоры, диуретики, противорвотные и средства, используемые при сердечно-легочной реанимации (атропин, хлорид кальция, адреналин, лидокаин) (Таблица "препараты для сердечно-легочной реанимации").
| Препарат | Рекомендуемая доза | Стандартная доза для взрослого |
| Адреналин | 0,01-0,05 мг/кг | 0,5-1 мг |
| Атропин | 0,02 мг/кг | 0,6-1,2 мг |
| Хлорид кальция | 0,2 мл/кг (10%) | 5-10 мл |
| Лидокаин | 1 мг/кг | 10 мл 1% |
♦ Местные анестетики - лидокаин, бупивакаин, ропивакаин.
При проведении анестезии пациенту в критическом состоянии необходимо строго следовать определенным алгоритмам. В случае необходимости срочного оперативного вмешательства на органах брюшной полости всегда есть время провести тщательную предоперационную оценку и необходимую подготовку больного. Грамотный хирург прекрасно это понимает. И даже при крайне тяжелом состоянии пациента, требующего проведения экстренной лапаротомии, анестезиолог, перед началом индукции, обязан получить необходимую для него информацию. Помните о том, что задержка начала операции порой весьма опасна для больного. Если пациент нуждается в дополнительном обследовании и/или соответствующей подготовке, проведите их сами. "Никогда не доверяйте это кому-то еще". Если операция может быть отложена на период проведения предоперационной подготовки, договоритесь с хирургом о необходимом для этого времени (смотрите случай из практики).
Случай из практики
30-летний мужчина поступает в стационар с клиникой перитонита, вероятно, развившегося вследствие перфорации кишечника при тифе. Болен в течение 3 дней. Температура 38oC, пульс 120 уд/мин, систолическое давление 70 мм рт. ст., выраженные нарушения микроциркуляции - положителен "симптом пятна", частота дыхания 30 в мин, заторможен. Лабораторных данных нет. При катетеризации мочевого пузыря получено 20 мл темной, концентрированной мочи. Хирург готов немедленно начать операцию. Анестезиолог не согласен с хирургом. Он должен просить хирурга помочь ему в стабилизации состояния пациента в соответствии с алгоритмом ABC, с использованием кислорода, внутривенного введения жидкости и антибиотиков.
Дефицит жидкости у данного пациента составляет минимум 8-10 литров (2 литра в день в течение 3 дней, плюс объем жидкости, потерянной с рвотой/поносом, плюс жидкость третьего пространства и в брюшной полости). Вероятность развития остановки кровообращения во время индукции в анестезию в таком состоянии крайне высока. Приоритетным является восстановление внутрисосудистого объема с использованием коллоидных растворов, например "Гемацеля", "Гелофундина", "Гелофузина" или препаратов декстрана. Введение их должно быть быстрым. Ориентируйтесь на уменьшение тахикардии, нормализацию артериального давления, "симптом пятна" и уровень сознания пациента.
При отсутствии коллоидов используйте растворы кристаллоидов. Как правило, из-за быстрого перехода кристаллоидов в межклеточное пространство, для адекватного восполнения дефицита жидкости требуются более высокие, чем для коллоидов, объемы. Помните о том, что при проведении подготовки пациента к операции анестезиологом, пациент может быть готовым для индукции в анестезию уже через 1-2 часа. Если Вы доверяете хирургу проведение предоперационной подготовки, а сами отдыхаете в это время в ординаторской в ожидании телефонного вызова, этому пациенту операция может уже и не понадобиться. Не доверяйте подготовку больного к операции другому специалисту!
Существует немного ситуаций, когда пациент нуждается в немедленной операции. Прежде всего, это тяжелый дистресс плода, массивное внутреннее кровотечение, быстрое нарастание внутричерепного давления (например, при эпидуральной гематоме). В таких ситуациях, обследование и подготовка должны быть выполнены "по ходу" и без задержки. В большинстве других ситуаций операцию лучше отложить на период проведения соответствующей подготовки.
Основной подход состоит в том, чтобы разделить предоперационную подготовку на две фазы - начальную (быструю), и окончательную (при наличии большего количества времени).
При расспросе обратите внимание на следующие моменты:
♦ Как давно Вы ели или пили? (Все эти пациенты, как правило, имеют полный желудок)
♦ Нет ли у Вас аллергии?
♦ Принимаете ли Вы какие-то препараты, курите, выпиваете, употребляете наркотики?
♦ Были ли у Вас проблемы при предыдущей анестезии?
♦ Есть ли у Вас болезни сердца, легких, почек или печени?
♦ Нет ли у Вас диабета?
♦ Бывает ли изжога?
♦ Не было ли судорог, обмороков?
♦ Нет ли склонности к кровотечениям?
♦ Беременность?
♦ Инфекционные заболевания? (особенно ВИЧ/ СПИД, гепатит, малярия, туберкулез)
При осмотре обратите внимание на признаки:
♦ Трудной интубации
♦ Дыхательной недостаточности
♦ Сердечно-сосудистой патологии
Исследования перед анестезией и операцией
Исследования порой могут быть недоступны из-за отсутствия лаборатории или недостатка времени. Наиболее ценными и полезными методиками являются рентгенография грудной клетки, ЭКГ, определение уровня гемоглобина, мочевины, креатинина, электролитов.
Исследования могут быть клиническими и лабораторными. При осмотре пациента необходимо определить объем форсированного выдоха, что можно сделать с помощью спирометра, или же просто попросив больного сделать быстрый выдох. Если лабораторные исследования помогут идентифицировать проблему, которая может быть исправлена, они должны быть выполнены. Конечно же в том случае, если Вы уверены, что они не помогут в более глубокой оценке состояния пациента, не задерживайте операцию из-за напрасной траты времени.
Из наиболее доступных исследований трудно переоценить важность определения гемоглобина. Его уровень всегда изменяется при кровотечении или же, наоборот, дегидратации. Помните также о том, что в некоторых странах и областях нормальный уровень гемоглобина равен 80-90 г/л, в то время, как в других 120-130 г/л. При проведении предоперационной инфузионной терапии пациенту с кровотечением или гиповолемией, направленной на восполнение внутрисосудистого объема, Вы можете увидеть, что начальный уровень гемоглобина 80 г/л в действительности составляет 50 г/л. Помните о важности гемотрансфузии у таких пациентов.
Глюкоза крови (или анализ мочи на сахар и ацетон) всегда должна быть определена, чтобы исключить декомпенсацию диабета, маскирующуюся под клиникой острого живота, или для коррекции инсулинотерапии в процессе операции у пациента с сахарным диабетом.
Определение уровня мочевины, креатинина и электролитов может быть весьма полезным для диагностики имеющейся почечной дисфункции.
Повышение концентрации мочевины и креатинина может указывать на гиповолемию и снижение почечного кровотока или на наличие у пациента острой или хронической почечной недостаточности. Внутривенное введение жидкости позволяет дифференцировать эти причины.
Концентрация натрия, калия, хлоридов и бикарбоната в сыворотке могут быть "нормальными" или нет. Первым шагом в подготовке пациента к операции всегда будет коррекция водных нарушений. При улучшении почечного кровотока и восстановлении почечной функции компенсируется и электролитный дисбаланс.
В норме концентрация хлоридов и бикарбоната тесно взаимосвязаны между собой - увеличение уровня одного в крови обратно пропорционально отражается на концентрации другого. Гипохлоремия (например, при пилорическом стенозе) корригируется вливанием изотонического раствора. При введении раствора Хартмана происходит образование бикарбоната, обусловленное содержанием в нем лактата. Низкая концентрация бикарбоната обычно указывает на наличие метаболического ацидоза, возникающего вследствие нарушения микроциркуляции. При восстановлении микроциркуляции уровень рН, как правило, нормализуется.
Рутинное назначение бикарбоната не рекомендуется, поскольку образующийся при его введении углекислый газ приведет к увеличению частоты дыхания. Ацидоз-корректирующий эффект в таком случае будет непродолжителен.
Газовый состав артериальной крови - один из наиболее точных методов исследования.
Что может дать нам анализ газового состава артериальной крови:
♦ PaO2 (Пульсоксиметрия является альтернативой, если микроциркуляция не нарушена)
♦ PaCO2 (Капнография может стать альтернативной методикой, но у пациента, находящегося в крайне тяжелом состоянии, может наблюдаться большая, чем в норме разница между ETCO2 и PaCO2)
♦ pH
♦ HCO3- (автоматический анализ может отличаться от определяемого по специальным диаграммам с использованием данных электролитного состава)
♦ Характер нарушений кислотно-щелочного равновесия - ацидоз или алкалоз, их природу - метаболическую или дыхательную, и степень ответной компенсации нарушений.
Рентгенография грудной клетки - очень ценный метод исследования у пациентов с ножевыми ранениями в живот и сглаженной симптоматикой, особенно у тучных. Обратите внимание на вероятность развития пневмо- и гемоторакса, размер и вид сердечной тени, патологические изменения легочных полей (например, ателектазирование), попадание желудка или кишки в плевральную полость при торакоабдоминальных ранениях.
ЭКГ может выявить ишемию, признаки нагрузки на правые отделы сердца и гипертрофии желудочков, электролитные нарушения (например, высокий Т при гиперкалиемии), аритмию.
Оценка риска анестезии для пациента
Имеет ли пациент какую-либо сопутствующую патологию, не влияющую на исход оперативного вмешательства, или же наоборот, осложняющую и без того критическую ситуацию.
Наиболее серьезными заболеваниями, способными повлиять на течение анестезии, операции и послеоперационного периода являются:
♦ Диабет
♦ Ишемическая болезнь сердца, сердечная недостаточность, артериальная гипертензия
♦ Заболевания клапанного аппарата сердца
♦ Бронхиальная астма и другие хронические заболевания легких
♦ Туберкулез, особенно плевры и перикарда
♦ ВИЧ / СПИД
♦ Малярия
♦ Анемия
♦ Заболевания печени и почек
По возможности оцените во время операции необходимость в проведении дальнейшего лечения в отделении интенсивной терапии. Помните о том, что Вы несете ответственность за этого пациента как клинический физиолог. В случае перевода пациента после операции в хирургическую палату, убедитесь в выполнении Ваших рекомендаций по ведению послеоперационного периода.
Интенсивная терапия всегда проводится одновременно с оценкой состояния больного:
♦ До индукции оцените вероятность трудной интубации
♦ Всем пациентам в тяжелом состоянии необходима кислородотерапия
♦ Острая дыхательная недостаточность, как, например, приступ бронхиальной астмы или пневмоторакс, должна быть разрешена перед индукцией в анестезию
♦ Гиповолемия или другие проблемы с кровообращением, как, например, тампонада сердца, должны быть устранены перед индукцией в анестезию
♦ Коррекция гипергликемии, нарушений кислотно-щелочного и электролитного баланса также должна быть начата еще до индукции в анестезию
♦ Оцените необходимость зондирования желудка и установки мочевого катетера
Предоперационная подготовка пациента к анестезии должна быть весьма энергичной. Как уже было сказано, прямым показанием для проведения экстренной операции будет состояние, которое без нее не может быть стабилизировано. Чаще всего это массивное внутрибрюшное кровотечение. Но и в этом случае, интенсивная терапия должна начинаться вместе с анестезией.
Выбор растворов для инфузионной терапии зависит от характера патологии (Таблица "Инфузионные среды").
| Жидкость (ммоль/л) | Na+ | K+ | Cl- | HCO3- | Ca++ | Mg++ |
| 0,9% NaCl | 154 | - | 154 | - | - | - |
| Раствор Хартмана | 131 | 5 | 111 | 29* | 2 | - |
| 4% глюкоза в 0,18% растворе NaCl | 31 | 31 | ||||
| 5% глюкоза | - | - | - | - | - | - |
| * - содержит лактат | ||||||
Инфузионная терапия при внутрибрюшном кровотечении складывается из применения препаратов крови, коллоидных и кристаллоидных растворов. У пациентов с абдоминальным сепсисом может быть использована такая же схема, но необходимость в гемотрансфузии определяется по уровню гемоглобина после восполнения внутрисосудистого объема. У пациентов с кишечной непроходимостью без шока может быть вполне достаточным введения физиологического раствора или раствора Хартмана. У младенцев с пилорическим стенозом инфузионную терапию рекомендуют начинать с физиологического раствора, поскольку введение раствора Хартмана может углубить гипохлоремический метаболический алкалоз.
Объем и характер инфузионной терапии напрямую зависит от вида внутрибрюшной патологии. Пациент с шоком - это прекрасная возможность проверить ваши знания по физиологии сердечно-сосудистой системы.
Тканевая перфузия зависит от сердечного выброса.
Сердечный выброс в свою очередь зависит от сократимости миокарда, на которую влияет:
♦ Состояние миокарда
♦ Конечно-диастолический объем - это объем каждого желудочка перед их сокращением.
На него влияют:
◊ Конечный систолический объем
◊ Преднагрузка
♦ Конечно-систолический объем - это объем каждого желудочка по окончании их сокращения.
На него влияют:
◊ Конечно-диастолический объем
◊ Постнагрузка
♦ Преднагрузка - венозный приток к предсердиям, зависящий от объема циркулирующей крови, сосудистой емкости, положения тела, сокращений мышц и состояния клапанов вен нижних конечностей, изменений внутригрудного давления, функционирования клапанов сердца, предсердной сократимости и частоты сердечных сокращений, достаточной для наполнения желудочков.
♦ Постнагрузка - выброс ударного объема в аорту, зависящий от способности артериального русла к поддержанию сопротивления, необходимого для эффективной работы сердца.
♦ Состояние миокарда зависит от доставки и запасов глюкозы и кислорода. Оно существенно ухудшается при ишемии, электролитных нарушениях, воздействии эндотоксинов (при сепсисе), при высоких концентрациях некоторых, как внутривенных, так и ингаляционных, анестетиков.
При "остром животе" к гипоперфузии тканей приводят:
♦ Гиповолемия (например, при кровотечении)
♦ Гиповолемия с вазодилатацией (при сепсисе)
♦ Гиповолемия с вазодилатацией и депрессией миокарда (при септическом шоке)
Во всех случаях, помимо кислородотерапии, важнейшей задачей для анестезиолога является коррекция гиповолемии и стабилизация гемодинамики. При сепсисе наряду с инфузионной терапией часто требуется и применение "вазопрессоров".
Адреналин - наиболее доступный, недорогой и весьма полезный в данной ситуации препарат. При крайне тяжелом состоянии пациента, при выраженных гемодинамических нарушениях, периодическими болюсами 0,1-0,5 мл 1:10.000 адреналина можно выиграть время для установки постоянной его инфузии 3-12 мкг/мин (3 мг адреналина в 50 мл изотонического раствора, скорость 3-12 мл/ч).
Обратите внимание, что на восстановление адекватного диуреза может уйти несколько часов, даже если артериальное давление, пульс и состояние микроциркуляции удалось стабилизировать достаточно быстро. Необходимо постоянно контролировать проводимую терапию.
Скорость введения жидкости зависит от степени предполагаемого дефицита и ограничений во времени перед операцией. Всегда применяйте внутривенные катетеры большого диаметра, а при необходимости катетеризируйте две и более вены. Ваша цель - максимально стабилизировать состояние пациента. В идеале, перед индукцией в анестезию он в ясном сознании, с розового цвета кожным покровом, хорошей микроциркуляцией, без тахикардии и стабильным артериальным давлением. Особое внимание всегда уделяйте детям и пожилым пациентам.
Подготовка пациента к операции
После того, как будет завершен осмотр и начата инфузионная терапия, перед анестезиологом встают два вопроса - проблема "полного желудка" и есть ли необходимость в премедикации?
Все пациенты с "острым животом" должны рассматриваться как пациенты с полным желудком. Используйте только быструю последовательную индукцию ("краш-индукция") с интубацией трахеи. Если позволяет время, эвакуируйте содержимое желудка через зонд. Эвакуация желудочного содержимого обязательна при кишечной непроходимости, поскольку рвота или регургитация во время индукции у таких пациентов может привести к аспирации и развитию тяжелой гипоксии.
Премедикация
При наличии болевого синдрома ограничьтесь внутривенным введением опиоидов и атропина при использовании эфира или кетамина. Не назначайте седативных, поскольку они увеличивают риск регургитации и аспирации у пациентов с полным желудком. Противорвотные препараты, как правило, не эффективны. Доказана эффективность назначения антацидов и H-блокаторов у срочных пациентов с сохраненной эвакуаторной способностью желудка.
Индукция в анестезию
При индукции целесообразно выделить две фазы - "обратного отсчета" и непосредственную индукцию. "Обратный отсчет" представляет собой короткий период проверки готовности к анестезии. (Таблица "Обратный отчет").
| Проверьте все последовательно: |
| ♦ Пациента |
| ♦ Хирурга |
| ♦ Ассистента |
| ♦ Наркозный аппарат |
| ♦ Проходимость дыхательных путей |
| ♦ Набор для интубации |
| ♦ Оборудование для инфузионной терапии |
| ♦ Наличие шприца с анестетиком |
| ♦ Наличие препаратов для сердечно-легочной реанимации |
| ♦ Венозный доступ и растворы для инфузионной терапии |
| ♦ Подачу кислорода |
| ♦ Гемодинамику и дыхание |
| ♦ Работу мониторов |
Пациент находится на операционном столе, ассистент готов выполнить прием Селлика, подать Вам катетер для аспирации содержимого ротовой полости, и, при необходимости, опустить головной конец стола. Наркозный аппарат, все оборудование и лекарства также проверены. Операционная бригада также полностью готова. Убедитесь в исправной работе мониторов. Проведите в течение 5 минут преоксигенацию. Перед началом индукции объясните пациенту суть и необходимость применения приема Селлика (Таблица "Методика краш-индукции" и рисунок "Прием Селлика").
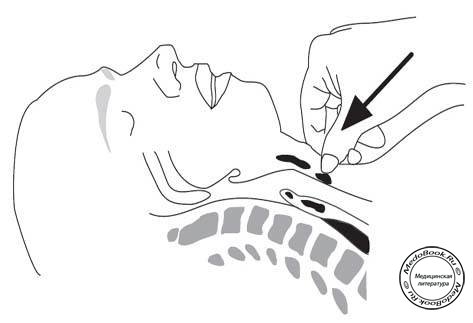
Рисунок: Прием Селлика
| ♦ Дайте 100% кислород |
| ♦ Проверьте все как в Таблица "Обратный отчет" |
| ♦ Ассистент готов |
| ♦ Введите тиопентал с фентанилом или без |
| ♦ Суксаметоний |
| ♦ Выполняется прием Селлика |
| ♦ Интубация трахеи |
| ♦ Раздуйте манжету |
| ♦ Проверьте положение интубационной трубки |
| ♦ Недеполяризующий миорелаксант |
| ♦ Установите поток кислорода, газа и анестетика |
| ♦ Оцените гемодинамику и проверьте мониторы |
| ♦ Убедитесь в стабильности состояния пациента |
Внутривенный анестетик вводится медленно - до момента засыпания пациента. Всегда помните о возможном снижении скорости кровотока у таких пациентов. Ассистент выполняет прием Селлика, вводится суксаметоний и как только прекращаются миофасцикуляции, выполняется интубация трахеи. Раздувается манжета, делаете несколько вдохов 100% кислородом и проверяете положение интубационной трубки.
Как убедиться в правильном стоянии интубационной трубки? (Таблица "Контроль положения интубационной трубки").
| ♦ Визуализация при интубации |
| ♦ Хорошая экскурсия |
| ♦ Равномерное проведение дыхательных шумов над легкими с обеих сторон |
| ♦ Нет шума над эпигастрием |
| ♦ Капнографическая кривая.5 |
| ♦ Проба со шприцем или пищеводным детектором |
| ♦ Интубация трахеи |
| ♦ Пульсоксиметрия |
Прежде всего, визуализацией голосовых связок при ларингоскопии, по адекватной экскурсии грудной клетки и аускультацией (равномерному проведению дыхательных шумов над всей поверхностью легких и отсутствию их над эпигастрием). Чем еще? Золотым стандартом является капнография. При ее отсутствии можно использовать "пробу со шприцем" или пищеводный детектор. Присоединенный к интубационной трубке шприц большого объема при попытке аспирации заполнится воздухом в случае ее стояния в трахее. При нахождении же трубки в пищеводе в шприце будет вакуум.
Если интубация не удалась пли возникают трудности с проведением масочной вентиляции, поставьте в известность хирурга и действуйте по протоколу трудной интубации (Таблица "Трудная интубация").
| ♦ Вызвать старшего анестезиолога |
| ♦ Продолжать выполнять прием Селлика |
| ♦ Вентилируйте через маску 100% кислородом |
| ♦ Затруднений при вентиляции нет |
| ◊ Придайте голове "Джексоновское" положение |
| ◊ Попробуйте вывести гортань наружным давлением |
| ◊ Проведите отсасывание слизи из гортаноглотки |
| ◊ Используйте для интубации проводник или буж |
| ◊ Интубируйте трубкой меньшего диаметра |
| ♦ Если вентиляция затруднена |
| ◊ Используйте ларингеальную маску |
| ◊ Выполните крикотиреотомию |
| ◊ Пробуждайте пациента |
Поддержание анестезии
Поддержание анестезии (Таблица "Поддержание анестезии") проводится закисью азота, кислородом и ингаляционным анестетиком.
| ♦ Поддержание анестезии |
| ◊ Закись азота и/или ингаляционный анестетик |
| ◊ Опиоиды |
| ◊ Миорелаксанты |
| ◊ Мониторинг |
| ♦ Контроль |
| ◊ Кровопотеря |
| ◊ Замещение кровопотери |
| ◊ Темп диуреза |
При отсутствии или противопоказаниях к применению закиси азота - воздушно-кислородной смесью с ингаляционным анестетиком. При отсутствии кислорода только воздухом и ингаляционным анестетиком. Помните, что при отсутствии закиси азота необходимая для достаточной анестезии доза анестетика должна быть выше. При отсутствии сжатого воздуха анестезия поддерживается смесью кислорода и анестетика. Использование миорелаксантов создает наилучшие условия для работы хирурга. При их отсутствии благоприятных условий позволяет достичь вспомогательная вентиляция легких.
Во время поддержания анестезии контролируйте состояние пациента и ход операции. Особое внимание уделяйте оценке степени кровопотери и ее замещению. При исходной гиповолемии измерение темпа диуреза является лучшим индикатором почечной перфузии. Ясно и корректно ведите записи в анестезиологической карте.
Наиболее значимые проблемы, возникающие во время анестезии, как правило, представлены ростом или, наоборот, снижением давления на вдохе, падением сатурации, изменениями капнометрической кривой, гипотензией, гипертензией или возникновением аритмий. В каждом случае, для определения причины действуйте по унифицированному алгоритму, представленному в таблице "Неотложные ситуации при анестезии".
| ♦ Высокое давление на вдохе |
| ◊ Смещение интубационной трубки в один из главных бронхов |
| ◊ Обструкция интубационной трубки |
| ◊ Перегиб интубационной трубки |
| ◊ Бронхоспазм |
| ◊ Напряженный пневмоторакс |
| ◊ Залипание клапана |
| ♦ Низкое давление на вдохе |
| ◊ Негерметичность контура? |
| ♦ Падение сатурации |
| ♦ Низкое давление подачи кислорода |
| ◊ Гиповентиляция |
| ◊ Гипоперфузия |
| ◊ Артефакт |
| ♦ Неестественная капнографическая кривая |
| ◊ Отказ наркозного аппарата |
| ◊ Проблема контура |
| ◊ Гемодинамические нарушения |
| ◊ Воздушная эмболия |
| ◊ Артефакты |
| ♦ Гипотония |
| ♦ Гипертензия |
| ♦ Аритмия |
Мониторинг во время анестезии и операции
Наиболее значимым является контроль пульса, артериального давления, цвета кожного покрова, дыхания, размера зрачка, слезотечения. Дополнительно контролируется ход операции, кровопотеря, диурез, объем инфузионной терапии. Аускультация сердечных тонов полезна у детей.
Из методов аппаратного мониторинга важными будут пульсоксиметрия, капнография, ЭКГ и температура.
У пациентов с адекватной инфузионной терапией кровопотери или гиповолемии, но сохраняющейся гипотонией, целесообразно применять мониторинг центральное венозное давление (ЦВД). Высокое центральное венозное давление (ЦВД), при исключении других возможных причин гипотонии (пневмоторакс, передозировка анестетика), показывает необходимость применения адреналина, а не продолжения введения жидкости.
Также могут применяться: инвазивное определение артериального давления, газового состава крови, давления заклинивания легочных капилляров.
Мониторинг нервно-мышечной проводимости порой применяется интраоперационно, он особенно полезен у пациентов с замедленной реверсией нервно-мышечного блока.
Мониторинг концентрации вдыхаемых и выдыхаемых газов, давления в дыхательных путях, величины дыхательного и минутного объема, если доступно, также должен быть использован.
Выход из анестезии
Конец операции является началом следующего важного этапа анестезии. Так же, как и при индукции в анестезию, выстройте свою работу по соответствующему алгоритму. Данный алгоритм представлен в таблице ""Обратный отсчет" при выведении из анестезии".
| ♦ Проверьте аппаратуру |
| ♦ Проверьте препараты |
| ♦ Ассистент готов |
| ♦ Прекратить подачу анестетика |
| ♦ Дать 100% кислород |
| ♦ Санация трахеи и ротоглотки |
| ♦ Декураризация |
| ♦ Наблюдайте пациента |
| ♦ Дождитесь адекватного дыхания |
| ♦ Дождитесь восстановления сознания |
| ♦ Экстубируйте больного |
| ♦ Дать 100% кислород через маску |
| ♦ Контролируйте адекватность дыхания пациента |
При его применении выход из анестезии и экстубация пациента, как правило, протекают достаточно гладко и без осложнений (Таблица "Последовательность действий при выходе из анестезии").
| ♦ Убедитесь, что: |
| ◊ Гемодинамика стабильна |
| ◊ Операция окончена |
| ◊ Ассистент готов |
| ◊ Прошло достаточно времени с последнего введения миорелаксантов |
| ♦ Проверьте препараты |
| ♦ Экстубируйте пациента по протоколу в таблице ""Обратный отчет" при выведении из анестезии |
| ♦ Уложите пациента в "восстановительное положение" |
| ♦ Убедитесь в проходимости дыхательных путей |
| ♦ 100% кислород |
| ♦ Контролируйте адекватность дыхания пациента |
| ♦ Проверьте гемодинамику и дыхание |
| ♦ Бережно переложите на каталку |
| ♦ Перевод в блок посленаркозного наблюдения |
Опять же, ассистент должен быть готов при необходимости подать катетер для санации ротовой полости и опустить головной конец стола.
Перед переводом в блок посленаркозного наблюдения убедитесь в стабильности гемодинамики и дыхания. Обратите внимание на возможные осложнения данного этапа. Чаще всего это - остаточная миоплегия и чрезмерное действие анестетиков, постэкстубационный ларингоспазм, рвота пли регургитация с аспирацией желудочного содержимого. Из гемодинамических нарушений наиболее частым осложнением является гипотония. Внимательное следование протоколу действий помогает адекватно оценить состояние больного и снижает количество осложнений на этапе выхода из анестезии.
Ведение пациента в блоке посленаркозного наблюдения
Интенсивный контроль за пациентом в палате посленаркозного наблюдения продолжается до момента полной стабилизации гемодинамики и дыхания и полного восстановления сознания. Здесь также важен систематический метод (Таблица "Блок посленаркозного наблюдения").
| ♦ Контроль гемодинамики и дыхания |
| ♦ Контроль уровня сознания |
| ♦ Постоянная ингаляция кислорода |
| ♦ Контроль за состоянием послеоперационной раны |
| ♦ Контроль диуреза |
| ♦ Оценка болевого синдрома |
| ♦ Измерение температуры |
| ♦ При необходимости внутривенное введение опиоидов |
Осложнения, возникающие на данном этапе, должны быть выявлены также быстро, как и начато их лечение (Таблица "Осложнения в периоде восстановления").
| ♦ Гиповентиляция |
| ♦ Регургитация / рвота / аспирация |
| ♦ Ларингоспазм |
| ♦ Артериальная гипотония |
| ♦ Замедленное пробуждение |
В блоке посленаркозного наблюдения следует продолжить ингаляцию кислорода. Осуществляется постоянный мониторинг проходимости дыхательных путей, частоты дыхания и гемодинамики. Возникновение осложнений требует действий по соответствующим протоколам. Что могло привести к гиповентиляции - остаточное действие миорелаксантов или анестетиков и опиоидов? Нет ли продолжающегося кровотечения или сохраняющейся гиповолемии? Что стало причиной замедленного пробуждения пациента - высокие дозы анестетиков, гипоксия, гиперкапния, гипогликемия, гипотермия или другое?
Ведение послеоперационного периода
Дайте хирургу рекомендации по лечению болевого синдрома, коррекции водно-электролитного баланса, устранению возникающих в послеоперационном периоде тошноты и рвоты (Таблица "Лечение боли в послеоперационном периоде").
| ♦ Опиоиды: |
| ◊ Формирование анальгезии внутривенно |
| ◊ Поддержание - подкожное, внутримышечное введение или постоянная внутривенная инфузия |
| ◊ Переход на неопиоидные анальгетики |
| ♦ Регионарная/эпидуральная блокада |
| ♦ Оценка боли по 10 бальной ВАШ |
| ♦ Анальгезия должна быть адекватной |
| ♦ Оценка побочных эффектов: |
| ◊ Депрессия дыхания |
| ◊ Чрезмерная седация |
| ◊ Тошнота / рвота / кожный зуд |
| ◊ Коллапс / гипотония |
| ◊ Задержка мочи |
Сделайте за правило посещение пациента в палате. При необходимости корригируйте лечение болевого синдрома и возможные осложнения. Обсудите вопрос о проведении физиотерапии, что в комплексе с ранней активизацией больного сводит к минимуму такие послеоперационные осложнения, как, например, ателектаз, пневмония и тромбоз глубоких вен нижних конечностей.
Регионарная анестезия
Могут быть случаи, когда есть хирург, анестезиолог, в арсенале которого есть только оборудование для регионарной анестезии и пациент, которому требуется проведение экстренного вмешательства и нет возможности для перевода его в другой стационар. Можем ли мы сделать что-нибудь в таких ограниченных условиях?
Конечно, возможные варианты проведения анестезии при срочной лапаротомии в данной ситуации будут не идеальными. Но при условиях адекватной подготовки пациента к операции и соблюдении всех описанных выше принципов, мы можем использовать:
♦ Спинальную анестезию
♦ Эпидуральную анестезию
♦ Местную анестезию
♦ Паравертебральную блокаду
♦ Блокаду чревного сплетения
Не используйте их у пациентов с некорригированной гиповолемией. Впервые успешное применение блокады межреберных нервов описано Селхеймом в 1906 году. В 1912 году Каппис сообщил об использовании паравертебральной блокады. Местная анестезия при лапаротомии сначала была выполнена Шлейхом в 1899. В 1919 году опять же Каппис описал технику выполнения блокады чревного сплетения. Все они опасны возникновением тяжелых осложнений и должны выполняться только опытными специалистами.
Дополнительная литература
1. Dobson MB. Anaesthesia at the District Hospital 2nd. Edition. WHO Geneva 2000 ISBN 9241545275
2. Oberoi G, Phillips G. Anaesthesia and Emergency Situations - A Management Guide. McGraw Hill Sydney 2000 ISBN 0074707671
3. Casey WF. Spinal Anaesthesia - A practical guide. Update in Anaesthesia 2000:№12
4. Visser L. Epidural Anaesthesia. Update in Anaesthesia 2001:№ 13
5. Mackenzie I, Wilson I. The Management of Sepsis. Update in Anaesthesia 2001:№13
Автор(ы): Проф. Гарри Филлипс, Др. Харри Эйджиленг, Др. Гертруда Диди, (Университет Папуа-Новой Гвинеи, Порт Морсби, Папуа-Новая Гвинея)