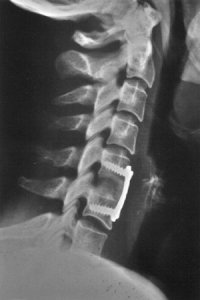
0
В этой статье мы разберем переднюю декомпрессионно-стабилизирующую операцию на шейном отделе позвоночника.
Подготовка к операции
Положение больного на операционном столе
Положение больного на операционном столе - на спине. Под лопатки подкладывают плоский валик толщиной до 10 см, чтобы голова находилась в положении умеренного разгибания и была повернута в противоположную от разреза сторону на 10-15°.
Положение медицинского персонала у операционного стола
Стороны подхода (разреза) не имеют практического значения. Рядом с хирургом становится первый ассистент, а напротив - второй. Операционная сестра стоит рядом со вторым ассистентом за инструментальным столиком, ближе к ножному концу операционного стола; второй столик располагается над голенями больного. У изголовья больного находится анестезиолог. На стороне второго ассистента рука больного укладывается на специальный столик для внутривенного вливания крови и ее составных частей, жидкостей или других медикаментов. К ногам больного фиксируют электрод электрокоагулятора, который устанавливают со стороны второго ассистента (операционный стол должен быть заземлен). Подготавливают электродрель, которую ставят со стороны оперирующего хирурга и электроотсос, шланг которого передается второму ассистенту.
Обработка операционного поля
Операционное поле обрабатывают общепринятыми способами. Излишки настойки йода, во избежание ожога кожи, удаляют спиртом. Больного обкладывают стерильными простынями: первую простыню подкладывают под голову и лопатки больного, слегка приподнимая его и передавая конец простыни второму ассистенту. Второй простыней покрывают больного от стоп до подключичной области. Затем укладывают сложенные вдвое простыни, отгораживающие боковые поверхности операционного поля. Головные концы этих простыней перебрасывают через дугу операционного стола. На них набрасывается головная простыня, сложенная вдвое, - она ограничивает операционное поле сверху. Наконец, еще одной простыней покрывается тело больного, создавая и здесь второй слой. Остается открытым операционное поле трапециевидной формы; края простыней, образующие этот четырехугольник, подшиваются к коже. Для удобства на дугу с помощью бельевых зажимов навешивается сумка, сделанная из полотенца. Для более полной изоляции позади дуги на двух штативах натягивается стерильная простыня на высоте роста человека.
Наложение скелетного вытяжения за скуловые дуги по Реймерсу
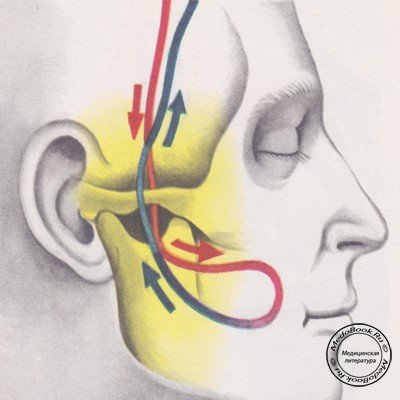
До начала передней декомпрессионно-стабилизирующей операции на шейном отделе позвоночника в отдельных случаях накладывается скелетное вытяжение за скуловые дуги по Реймерсу (вытяжение за кости свода черепа более травматично).
Показания
Показания к предоперационному наложению скелетного вытяжения:
- вмешательства на верхних шейных позвонках;
- операции, предполагающие ревизию спинного мозга;
- вмешательства на двух и более позвонках;
- необходимость в скелетном вытяжении в послеоперационном периоде.
Техника наложения скелетного вытяжения
Соблюдая все правила асептики, указательным пальцем прощупывают середину верхнего края скуловой кости, где производят укол иглой с прочной капроновой нитью. Игла проходит под скуловой дугой и выходит через кожу на 1-1,5 см ниже дуги. Через те же отверстия иглу проводят в обратном направлении иглой над скуловой дутой. Концы нити натягивают, при этом ее петля погружается в подкожную клетчатку, охватывая дугу скуловой кости (рисунок выше).
Этот же прием повторяют на противоположной стороне. На нити нанизывают марлевые салфетки, которые прикрепляются к коже скуловой области. У головного конца операционного стола нити привязывают к винтовому устройству, с помощью которого производится вытяжение шейного отдела позвоночника, особенно в период обработки дна костной раны или манипуляции на спинном мозге. Максимальное растяжение производится в момент установки костного трансплантата для его ущемления после снятия вытяжения (это может быть произведено и ручным путем при отсутствии скелетного вытяжения). Необходимо, чтобы нити отстояли от кожных покровов лица и головы. В противном случае они врезаются в кожу и вытяжение становится малоэффектным и опасным. Иногда наблюдаются преходящие явления неврита лицевого нерва, связанного, по-видимому, с кровоизлиянием. Чрезмерная длительная тяга может вызвать переломы дуги скуловой кости.
Техника передней декомпрессионно-стабилизирующей операции на шейном отделе позвоночника
|
|
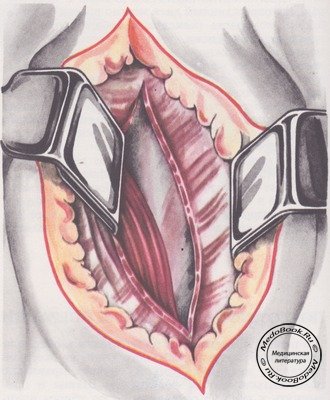
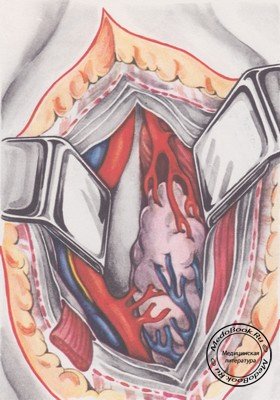
Разрез кожи и подкожной клетчатки производят косо сверху вниз по ходу передневнутреннего края грудино-ключично-сосцевидной мышцы (рисунок «Разрез кожи и подкожной клетчатки»). Длина разреза - в пределах 10 см. При подходе к С7 или к C1-С2 разрез, соответственно, удлиняют книзу или кверху. При вмешательстве, ограниченном одним шейным сегментом, может быть применен более косметичный поперечный разрез по ходу кожных складок. Гемостаз - электрокоагуляцией мелких подкожных сосудов.
Паратрахеально рассекают подкожную мышцу шеи и охватывающую ее поверхностную фасцию (рисунок «Рассечение подкожной мышцы шеи и ее фасции»).
|
|
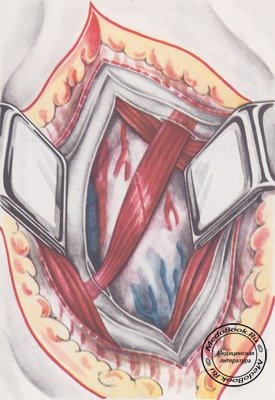
Обнажается грудино-ключично-сосцевидная мышца, под которой пальпируется пульсация сонной артерии. Мобилизуется медиальный край мышцы. Не вскрывая влагалища, ее отводят крючком кнаружи вместе с сосудисто-нервным пучком (для восстановления кровотока по сосудам этого пучка крючок по ходу операции необходимо периодически ослаблять). При этом обнажается верхнее брюшко лопаточно-подъязычной мышцы (расположено почти диагонально в толще третьей фасции шеи), которое пересекают посредине (рисунок «Пересечение лопаточно-подъязычной мышцы»).
|
|
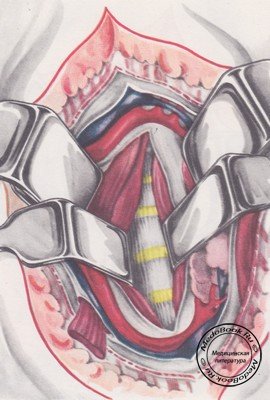
После этого обнажается внутренняя шейная фасция, образующая влагалище для щитовидной железы, трахеи, пищевода и крупных сосудов. Осторожно, поэтапно, с помощью пальца и инструмента со смоченным марлевым шариком выделяют бессосудистые участки третьей и четвертой фасций. С помощью инструмента-расслоителя проникают под фасции, отслаивают их и пересекают на раскрытых браншах. Такой прием позволяет хорошо видеть мелкие сосуды. В сомнительных случаях лучше пересекать ткани между наложенными тонкими кровоостанавливающими зажимами с последующей коагуляцией. Этот прием особенно рекомендуется при мобилизации верхних шейных позвонков - здесь в толще рыхлой клетчатки проходит много мелких сосудов. Несоблюдение такой предосторожности приводит к имбибиции операционного поля кровью, что затрудняет продолжение операции. После рассечения четвертой фасции обнажаются боковые поверхности щитовидной железы, трахеи, пищевода и сосудисто-нервного пучка. Это пространство ограничено верхней и нижней щитовидной артериями (рисунок «Пространство под четвертой фасцией шеи») и заполнено претрахеальной клетчаткой, которая легко расслаивается, позволяя нащупать пальцем ретрофарингеальное пространство и переднюю поверхность позвоночника.
|
|
При необходимости верхнюю или нижнюю щитовидную артерию можно перевязать (выделять осторожно, чтобы не оторвать у корня!), наложить лигатуры и пересечь; центральную культю сосуда следует перевязать дважды. Тупым путем обнажается превертебральная фасция - тонкая, блестящая и подвижная. Фасция также рассекается на открытых браншах расслоителя.
|
|
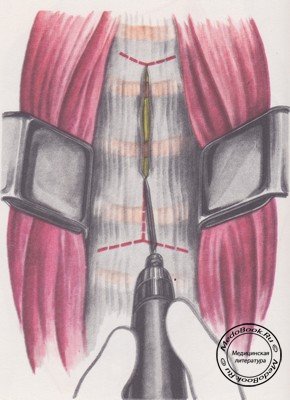
Обнажается передняя поверхность тел позвонков, покрытых передней продольной связкой (рисунок «Передняя поверхность тел шейных позвонков»), которую на необходимом уровне и протяжении рассекают электроножом (рисунок «Рассечение передней продольной связки тел шейных позвонков»).
|
|
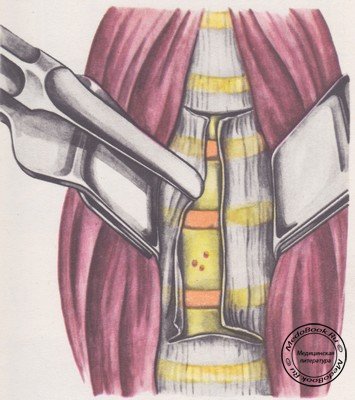
Распатором с округлым заостренным концом связка отслаивается и обнажаются сосуды, проникающие в тела позвонков (рисунок «Отслоение передней продольной связки тел шейных позвонков распатором»). Кровотечение из этих сосудов останавливается воском. При повреждении выходящих из боковых отверстий тел позвонков вен их захватывают зажимами или пинцетом и коагулируют. Разбортованная продольная связка берется на держалки. Определяется поврежденный позвонок или диск - по наличию видимых на глаз изменений, на ощупь пальцем и (или) по контрольной боковой спондилограмме с предварительной маркировкой длинной толстой иглой.
|
|
Типовое завершение операции заключается в послойном ушивании пересеченных мышц (и фасций), подкожной клетчатки и кожи.
В рану вводится резиновый дренаж-трубка. Дренажная трубка выводится наружу через отдельный кожный разрез, который должен быть таких размеров, чтобы в нем плотно удерживалась трубка. На ее конец одевается стерильная резиновая перчатка или сжатый резиновый баллон. Перчатка удобна тем, что при ее наполнении отрезают один палец, выпускают скопившуюся кровь и вновь завязывают. С помощью баллона достигается активное отсасывание гематомы.
Следует помнить, что подход к верхним шейным позвонкам сложен. Разрез должен быть достаточным, чтобы раскрыть сонный и поднижнечелюстной треугольники. Необходим соответствующий инструментарий. Пищевод, трахею и особенно крупные сосуды следует через короткие промежутки времени освобождать от сдавления крючками во избежание их пролежней и нарушения кровообращения головного мозга, этому особое внимание должны уделять ассистенты. Осторожно следует выделять сосуды, особенно - вены: они тонкостенные, легко повреждаются и отрываются от места впадения в основные стволы. Вены на шее без клапанов, поэтому следует опасаться воздушной эмболии. При повреждении вены она должна быть прижата на 8-10 мин, чтобы остановилось кровотечение, а затем перевязана и коагулирована (если это не удалось сделать сразу).
Осторожно нужно обращаться с подъязычным нервом, который следует выделить, и отвести кверху; сдавление возвратного нерва чревато параличом голосовой связки.
При анатомичном оперировании и бережном отношении к тканям операция протекает гладко, почти бескровно и надобности в гемотрансфузии не возникает.
Основные этапы операции определяются уровнем и объемом повреждения, а также зависят от избранной методики оперативного вмешательства, диктующей его технические особенности. В других статьях по нейрохирургии будут приведены описания операций на телах шейных позвонков при их повреждении:
- в пределах одного сегмента - электрофрезевая дискэктомия с межтеловым спондилодезом;
- в пределах двух и более сегментов - электрофрезевая дискокорпорэктомия с межтеловым спондилодезом, укрепленным передним замком;
- при травматическом переднем спондилолистезе С2 - открытое вправление и фиксация тела C2;
- при повреждении зуба С2 - остеосинтез зуба C2 и остеосинтез зуба и осевого позвонка из трансорального доступа;
- при повреждении C1 (перелом Джефферсона, «лопающийся» перелом атланта) - артродез боковых атланто-осевых суставов.
Автор(ы): Церлюк Б.М.